Показания к операции тимэктомии при миастении. Операционные доступы.
В.Д. Стоногин.
Вторая кафедра клинической хирургии Российской медицинской академии последипломного образования.
(Заведующий кафедрой член-корреспондент РАМН профессор А.С. Ермолов. Ректор член-корреспондент РАМН, профессор Л.К. Мошетова)
на базе Центральной клинической больницы МПС РФ.
Главный врач доктор медицинских наук Мищерякова Т.Г.
V. D. Stonogin.
" The Indications to the operation of thymectomy at myasthenia. Operational accesses "
In work all indications to the operation at myasthenia are divided on absolute: swellings, progressing serious generalized, skeletal-muscle and throat-facial form of a myasthenia and relative: the mild form of myasthenia, duration of disease more than 5 years. The brief analysis to operational accesses is given: cervical, thoracotomy, transsternal, videothoracoscopy. The preference is returned transsternal.
Когда решается вопрос об операции у больного миастенией необходимо помнить, что есть миастения, как отдельная нозологическая единица, а есть миастенический синдром, при котором имеются симптомы, очень напоминающие миастению, но это не миастения (энцефалит, боковой амиотрофический склероз, рассеянный склероз, некоторые гормонально активные опухоли легких, желудка, гениталий) синдром Ламберта-Итона. Если перед нами пациент среднего возраста, прежде чем решить вопрос об операции удаления вилочковой железы необходимо исключить патологию указанных выше органов, а также провести дифференциальную диагностику с заболеваниями, дающими клиническую картину несколько похожую на миастению. Выбор метода операции при миастении основывается на точной диагностике: данных клинического исследования, результатах электромиографии, компьютерной томографии, прозериновой пробе. Имеются наблюдения, которые указывают, что если при проведении прозериновой пробы, все симптомы миастении исчезают, то и после операции тимэктомии, все признаки миастении исчезнут. И наоборот, если при проведении прозериновой пробы многие миастенические симптомы не исчезают, а только ослабевают, эффект операции также не будет полным.
Если у больного миастения обусловлена опухолевым образованием в вилочковой железе, операция тимомтимэктомии показана во всех случаях и чем быстрее будет сделана, тем лучше. За исключением тех случаев, когда имеем дело с больным великовозрастным. В возрасте 60-65 лет мы оперировали больных. Если же больному больше 65, а тем более больным старше 70 лет, операция в этом возрасте непереносима. Лучше такому больному назначить лучевое лечение на область вилочковой железы. Но подход конечно должен быть строго индивидуальным, оценка состояния больного производится совместно с анестезиологом и терапевтом. Определяется степень риска операции, наркоза. И если риск операции для жизни чрезвычайно высок, операция не выполняется.
У тех больных, у которых миастения вызвана неопухолевым процессом, имеется гиперплазия элементов вилочковой железы, персистирующий тимус, к вопросу назначения больного на операцию подход также должен быть индивидуальным. Больные с генерализованной формой миастении, со скелетно-мышечной формой, с глоточно-лицевой формой при наличии признаков прогрессирования заболевания, несмотря на проводимое лечение, должны быть назначены на оперативное лечение. С этими же формами миастении, но медленно прогрессирующими, когда лекарственная терапия оказывает хороший полный эффект, некоторое время таких больных можно на операцию не назначать, проводить лекарственную терапию. Но опять-таки нельзя упускать время благоприятное для выполнения операции. Считается, что если операция выполнена в срок до 5 лет от начала заболевания результаты хирургического лечения хорошие, а если позже - результаты хуже. У больных с легкими формами миастении, а особенно с локальными формами, например с глазной формой, также с операцией можно не торопиться. Таких больных только с глазными симптомами можно наблюдать годами, проводя лекарственную терапию. Но если у больного с локальной формой миастении процесс генерализуется, больной должен быть назначен на операцию. При этом необходимо предупредить больного, что глазные симптомы, появившиеся первыми, как правило, после операции исчезают последними. И ещё надо отметить такой факт. Когда речь идет о больном миастенией, то здесь выражение "тяжелая миастения", или “легкая форма миастении" имеет относительное значение. Мы полностью согласны с двумя американскими авторами Лайсек и Барчи, что когда речь идет о миастении, то выражение “легкая форма миастении” должно применяться с большой осторожностью, так как у этого рода больных картина может очень резко меняться. Нам приходилось наблюдать больных, которым специалисты по миастении ставили диагноз “миастения, легкая форма”, а проходило несколько часов и такого больного приходилось реанимировать, так как наступил тяжелейший миастенический криз. И не единичные наблюдения такого рода были у нас в клинике.
У тех больных, у которых лекарственная терапия приводит к хорошему положительному эффекту, антихолинэстеразная терапия приводит к длительной ремиссии, а повторные курсы лекарственной терапии ведут к новым длительным ремиссиям, или даже выздоровлению, надобность операции может и отпасть. Но таких наблюдений немного.
Значительно больше наблюдается тяжелых генерализованных форм миастении, с неуклонным прогрессированием процесса, иногда с очень быстрым течением, без ремиссий. В этих случаях миастенические симптомы плохо компенсируются антихолинэстеразными препаратами и другими видами терапии, наступают тяжелые дыхательные расстройства, нарушения глотания, иногда и нарушения сердечной деятельности. Несмотря на тяжесть состояния, таким больным показана операция. У нас прошла целая группа очень тяжелых больных, большинство из них выздоровело. Хотя до операции у некоторых врачей возникали сомнения в целесообразности назначения таких больных в тяжелом состоянии на операцию. Безусловно, во всех случаях мы начинаем лечение больного с применения лекарственных препаратов и у большинства из них удается достичь успеха, но, к сожалению, не у всех. И тогда на операцию больной назначается, несмотря на тяжесть состояния.
Мы не можем согласиться с мнением С.А. Гаджиева о том, что после 45-50 лет больных на операцию назначать нецелесообразно, что возраст 45-50 лет является противопоказанием к операции. При назначении больного на операцию мы должны учитывать всё, в том числе и величину вилочковой железы по данным обследований: пневмомедиастинотомографии и компьютерной томографии. Наличие опухоли или большой гиперплазированной вилочковой железы является показанием к операции. Но с другой стороны надо отметить, что прямой корреляционной зависимости между величиной вилочковой железы и тяжестью миастении нет. Мы наблюдали больных, у которых по данным исследований вилочковая железа была небольшой или даже маленькой и на операции она действительно оказывалась в пределах возрастной нормы, но как это ни странно, эффект операции был отличным (персистирующий тимус).
В настоящее время на миастению ученые смотрят как на заболевание с нарушением функции многих желез внутренней секреции (результатом плюригляндулярных расстройств (нарушение функции гипофиза, щитовидной железы, надпочечников, половых желез, гипоталамуса и др.), а отсюда и эффект тимэктомии будет зависеть от того, функция каких желез внутренней секреции больше нарушена. И если больше нарушена функция вилочковой железы эффект операции будет заметным. А если нарушены функции других желез, то эффект может быть недостаточным и потребуются ещё дополнительные вмешательства, например на щитовидной железе и т.д. и другие виды терапии.
При определении показаний к операции надо учесть, что преимущественно болеют миастенией молодые женщины. Во время месячных наблюдается усиление миастенических симптомов. Поэтому операцию тимэктомии надо производить в первую половину цикла.
Очаги инфекции должны быть санированы. А если у больного, готовящегося к операции, имеется ОРВИ, операция должна быть отложена на 2-3 недели, а больной на это время выписан из клиники. Подытоживая всё сказанное, можно суммировать следующим образом:
Показания к операции при миастении:
Абсолютные:
1. Истинная миастения, протекающая по типу генерализованной, скелетно-мышечной, глоточно-лицевой форм тяжелой и средней тяжести.
2. Сочетание миастении с опухолью вилочковой железы.
3. Неуклонное прогрессирование заболевания, несмотря на проводимое лечение.
4. Миастения, протекающая с расстройством дыхания и глотания.
Относительные:
1. Легкая форма миастении, локальные, в том числе глазная.
2. Длительность заболевания более 5 лет.
Противопоказания.
- Миастенический синдром.
2. Миастения с неоперабельной опухолью.
3. Пожилой возраст.
4. Тяжелые сопутствующие заболевания (сердечно-сосудистые, легких, печени, почек и др.).
Каковы возможные механизмы благоприятного влияния тимэктомии на течение миастении? Они связаны со следующими моментами: 1) с удалением источника антигенов по отношению к ацетилхолиновым рецепторам (АХР), которые были обнаружены в миоидных клетках вилочковой железы. Эти клетки могут провоцировать выработку иммунных тел, способных вступать в перекрестную реакцию с АХР мышечной ткани. 2 - с удалением источника АХР-антител. Необычная популяция лимфоцитов, найденная в вилочковой железе больных миастенией, может быть источником указанных антител; 3 - с удалением источника ненормальных лимфоцитов. Вилочковая железа может продуцировать лимфоциты, способные выполнять функцию хелперов при выработке антител на периферии, а сами лимфоциты могут быть активированы антигенами миоидных клеток, и таким образом индуцировать клеточные иммунные механизмы, направленные на взаимодействие с АХР мышц. Имеется ряд других механизмов, включал тимические гормоны, которые могут оказывать благоприятное воздействие на мионевральные структуры. Таким образом, имеется достаточное количество доказательств целесообразности выполнения тимэктомии у больных миастенией (М.И. Кузин с соавт. 1996). Для выполнения тимэктомии существуют различные доступы.
I. Шейный доступ, разрез на шее над яремной вырезкой грудины. Из этого доступа была выполнена первая в нашей в стране операция тимэктомия (А.Д. Дыхно, 1940). Доступ не получил широкого распространения вероятно из-за того, что из него трудно выполнить радикальную операцию, особенно при опухолях вилочковой железы.
2. Трансплевральный доступ, торакотомия справа или слева позволяет удалить опухоль вилочковой железы, вдающуюся в одну из плевральных полостей. Но при этом бывают большие трудности в удалении всей вилочковой железы. В начале нашей деятельности мы несколько раз оперировали трансплевральным доступом, но затем его оставили из-за указанного выше недостатка.
3. Чрездвухплевральный доступ с поперечной стернотомией из-за своей большой травматичности может быть рекомендован только при очень больших опухолях вилочковой железы, распространяющихся из средостения вправо и влево.
До настоящего времени основным доступом к переднему средостению для удаления вилочковой железы гиперплазированной, при персистирующий тимусе или тимомы у больных миастенией является сагиттальная (срединная) стернотомия, которая обеспечивает хорошую экспозицию всех элементов переднего средостения. Полную продольную стернотомию предложил в 1897 Милтон. В первые годы нашей работы мы при операциях по поводу миастении производили полную продольную стернотомию. А затем пришли к выводу, что можно производить частичную стернотомию: 1/2 или 2/3.
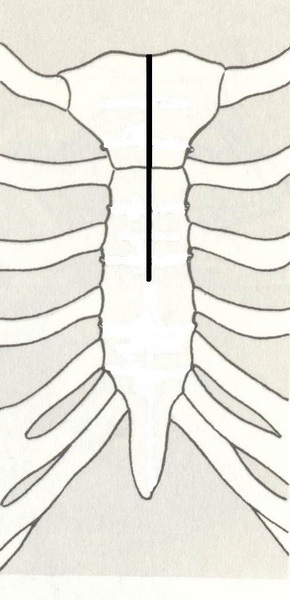
Этого бывает достаточно, чтобы удалить гиперплазированную вилочковую железу. У больных, у которых миастения связана с опухолью вилочковой железы, объём операции может быть расширен, тогда и доступ должен быть расширен вплоть до полной продольной стернотомии.
Для предотвращения повреждения медиастинальной плевры за час до операции вводить в средостение до I литра кислорода (по К.Т. Овнатаняну) считаем нецелесообразным. Во-первых, сама процедура введения газа в средостение небезразлична для больного и не так безопасна, как может показаться на первый взгляд; во-вторых, после введения ранорасширителя и раскрытия переднего средостения под фасцию, покрывающую вилочковую железу вводится 0,25 % раствор новокаина. Такая гидравлическая препаровка позволяет лучше дифференцировать вилочковую железу, отодвинуть плевральные листки, избежать их повреждения. Хотя полностью избежать повреждения плевральных листков не удается, а при опухолях вилочковой железы, прорастающих в медиастинальную плевру, повреждение её или даже частичное иссечение необходимо.
Положение больного при операции по в поводу миастении на спине с подложенным под область лопаток валиком. Кожный разрез начинается на 2 см ниже яремной вырезки грудины и строго по средней линии вертикально продолжается до 5 ребра (4 межреберье). Мягкие ткани рассекаются до надкостницы. Затем надсекается надкостница и распатором сдвигается в стороны. Над верхним краем грудины слегка надсекаются мягкие ткани. Далее строго по средней линии за вырезку грудины заводится изогнутый зажим, бранши которого раздвигаются, создают канал.
Далее за рукоятку грудины, придерживаясь его задней поверхности, вводится палец и тупо отслаивается от медиастинальной поверхности груди позадигрудинная фасция и верхняя грудино-перикардиальная связка. После того как рыхлая клетчатка раздвигается, палец входит в переднее средостение на глубину 3-5 см. Дополнительно канал проделывается тугим тупфером на изогнутом зажиме, который вводится также строго по средней линии, отслаивая позадигрудинную фасцию и верхнюю грудино-перикардиальную связку. Далее грудина рассекается строго по средней линии с помощью стернотома-долота.


При рассечении грудины стернотомом-долотом хирург старается несколько приподнять грудину (насколько это возможно).
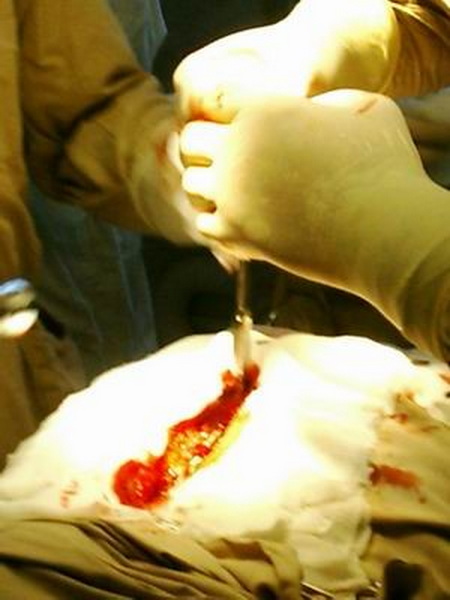
Делается это для того, чтобы не повредить прилежащие к грудине органы: аорта, перикард. Но при подъёме грудины стернотом может срываться и выскакивать в рану. Чтобы этого не происходило, мы несколько модифицировали серийно выпускаемый стернотом. На конце режущей его части имеется булавовидное расширение в диаметре 1,0-1,5 см. Это расширение препятствует выскакиванию стернотома в рану при рассечении грудины.
Обычно при рассечении грудины значительного кровотечения не бывает, а имеющееся небольшое кровотечение из распила грудины останавливается самостоятельно или с помощью коагуляции. На многие сотни оперированных больных мы ни разу не наблюдали кровотечения, потребовавшего втирания в распил стерильного воска. После рассечения грудины края расщепленной грудины на всем протяжении отгораживаются марлевыми салфетками крюками Фарабефа, края грудины раздвигаются в стороны, в рану вводится механический ранорасширитель Фонишиета.

Как правило, не приходится прибегать к дополнительному поперечному надсечению грудины или межреберных промежутков в нижнем углу раны, что предупреждает повреждение внутренней грудной артерии и вены. Медленное, но достаточное разведение браншей ранорасширителя вполне достаточно обеспечивает экспозицию органов переднего средостения. В рану предлежит клетчатка переднего средостения, покрытая фасцией. Под фасцию вводится 20-40 мл 0,25% раствора новокаина.
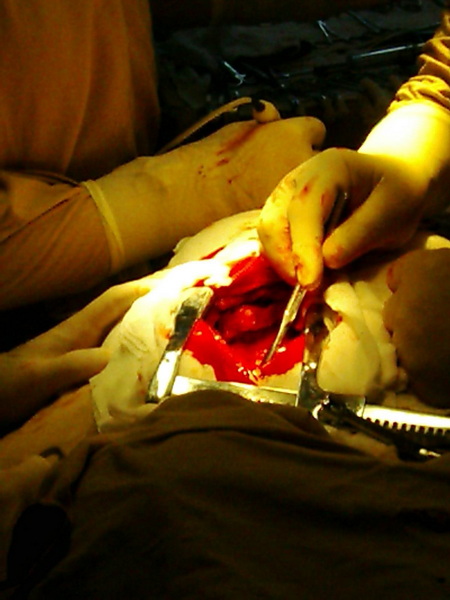
Затем фасция надсекается, становится отчетливо видными: плевральные листки справа и слева, а на дне раны видна вилочковая железа, у больных миастенией имеющая синюшно-розовую окраску, отличающую ее от окружающих тканей.
Вилочковая железа состоит из двух долей, соединяющихся между собой посредине над левой плечеголовной веной, простираются книзу к перикарду, а кверху в виде двух тонких тяжей до соответствующих нижних полюсов щитовидной железы (два рога). Как правило, вилочковая железа располагается кпереди от левой плечеголовной вены, но примерно у 5% оперированных больных встречается вариант, когда верхние рога расположены позади плечеголовной вены. Об этом варианте всегда надо помнить, чтобы избежать травмы её. Артериальные сосуды к вилочковой железе идут от внутренней грудной артерии с обеих сторон, а также небольшие артериальные веточки идут от нижней щитовидной артерии и несколько небольших веточек идут от области перикарда. От задней поверхности железы обычно отходят несколько веточек вен, чаще 2, которые впадают в плечеголовную вену. Все перечисленные сосуды легко доступны осмотру, во всех случаях они должны быть перевязаны и пересечены между двумя лигатурами. Выделение тимуса производят тупо с помощью тупфера и остро. Особая осторожность должна соблюдаться при отделении железы от левой плечеголовной вены, перикарда, аорты и плевральных листков.
Сначала мобилизуются нижние полюса железы, затем выделяется тело железы, затем верхний полюс, а далее в этом же порядке выделяется вторая доля. Возможны и другие варианты выделения железы.
При выделении железы надо стремиться не травмировать диафрагмальный нерв. Железу необходимо удалять тщательно, всю, стремясь не оставлять нисколько железистой ткани, иначе возможен рецидив заболевания. Более того, необходимо по возможности удалить и жировую клетчатку переднего средостения. А вслед за удалением железы необходимо произвести ещё раз ревизию зоны операции, для того чтобы исключить отшнуровавшиеся островки железистой ткани, а иногда наблюдается развитие опухоли в отшнуровавшейся дольке вилочковой железы, как это наблюдали мы несколько раз. Добавочные дольки располагались внизу, на перикарде. Ложе удаленной вилочковой железы промывается физиологическим раствором. Переднее средостение дренируется. Для этого в переднее средостение вводится один силиконовый дренаж. Под мечевидным отростком делается надрез, затем прокол длинным зажимом проделывается канал строго посредине по задней поверхности грудины. Силиконовая трубка диаметром не менее I см укладывается на ложе удаленной вилочковой железы, конец дренажа с помощью проведенного зажима выводится наружу под мечевидным отростком. Дренаж подключается к источнику отрицательного давления для активной аспирации раневого содержимого. Удаляется дренаж через 48 часов. В тех случаях, когда в процессе операции была повреждена медиастинальная плевра, отверстие в плевре надо попытаться ушить. А если дефект слишком большой, а особенно если в процессе выделения опухоли тимуса была ещё и травма легкого, или резекция легкого, то плевральную полость необходимо дренировать дополнительно отдельным дренажом, вводя его в задненижнюю сливную точку – 7-8 межреберье по задней подмышечной линии.
Грудина сшивается отдельными узловыми швами (капрон N5, двойные нити), проведенными по межреберьям вокруг грудины (кнутри от внутренних грудных артерий и вен).
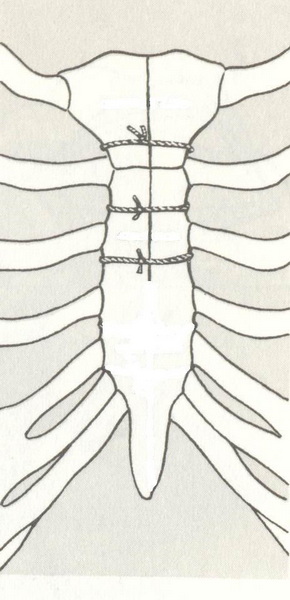
Завязывание швов производится после сопоставления краев грудины. Сшивание грудины может быть произведено и с помощью специального аппарата танталовыми скрепками. Надкостница обычно сшивается вместе с предгрудинной фасцией, так как сшить отдельно только надкостницу чаще всего не удается.
Подкожная клетчатка сшивается отдельно, кожа отдельно тонкими капроновыми швами. В период начала нашей работы мы стремились всегда во время операции влить больному 250-300 мл крови. В последующие годы от этого отказались. Особых преимуществ от переливания мы не отметили, но сывороточный гепатит у определенного количества больных (10-15%) наблюдается. Для больного миастенией, как впрочем, и для других больных, осложнение очень нежелательное. У 14 больных, у которых была миастения и зоб с явлениями тиреотоксикоза или опухоли, одномоментно произведены операции удаления вилочковой железы и резекция щитовидной железы или тиреоидэктомия. Все оперированные поправились.
В заключение нам хотелось бы сказать следующее. Хотя операция удаления вилочковой железы и не относится к сложным внутригрудным операциям, выполнение её требует аккуратности, тщательности, осторожности, так как операция производится в зоне расположения жизненно важных органов и травма или повреждение любого из них может закончиться трагически. Мы не говорим здесь о тех случаях, когда имеется опухоль вилочковой железы с вовлечением в процесс перикарда, аорты, легкого, когда операция превращается в довольно сложное вмешательство. Мы наблюдали больных, когда в процессе операции из-за прорастания опухоли приходилось резецировать участок перикарда, производить резекцию легкого, перевязывать и пересекать левую плечеголовную вену и т.д.
Поэтому операции по поводу миастении должны выполнять только те хирурги, которые владеют внутригрудными операциями на легких и средостении. При кажущейся простоте это вмешательство сложное. В тех случаях, когда оно выполняется после хорошей адекватной подготовки хорошо подготовленным хирургом, при высококвалифицированном обезболивании, летальность в настоящее время может быть снижена до цифр близких к нулю. И, наоборот, там, где на это вмешательство смотрят как на заурядное вмешательство, исходы бывают совсем не те, к которым мы должны стремиться.
Вслед за тимэктомией операцию трахеостомии мы не выполняем. В трудных случаях, когда больной не выходит на самостоятельное дыхание, оставляем его на ИВЛ на сутки - двое. За это время у ряда больных вопрос о трахеостоме отпадает вообще, его удается перевести на самостоятельное дыхание. У другой группы больных, менее значительной вопрос о показаниях к операции трахеостомии выясняется к третьим суткам. Вот тогда и выполняется это вмешательство. Таким образом, нам удалось значительно уменьшить число трахеостомий по сравнению с первыми годами, когда показания были более широкие к превентивной трахеостомии.
И последнее, о чем необходимо сказать в этой части работы. Как видно из всего изложенного выше, при операциях по поводу миастении, мы применяем только обычные, классические операционные доступы. Опыта видеоторакоскопических операций мы не имеем. В литературе имеются сообщения об отдельных попытках удалить вилочковую железу видеоторакоскопическим методом. (А.И Никитенко с соавт. 2001 г.) и др. Каких-либо преимуществ эта методика не имеет. Вероятно, гиперплазированную вилочковую железу удалить видеоторакоскопически возможно, но что касается удаления опухоли вилочковой железы, на наш взгляд и попытки это сделать не должны иметь места. Операция будет нерадикальна и чревата серьёзными осложнениями. Вероятно, в дальнейшем будут даны авторитетные заключения по этому новому методу и рекомендации. В настоящее время не имея опыта, оценку ему давать трудно. Мы отсылаем читателя к соответствующим литературным источникам.
Данные об авторе:
Василий Дмитриевич Стоногин
Кандидат медицинских наук, доцент кафедры хирургии N2 Российской медицинской академии последипломного образования на базе ЦКБ МПС.
e-mail: svas70@mail.ru
ЛИТЕРАТУРА
к статье В.Д. Стоногина “Показания к операции тимэктомии при миастении. Операционные доступы"
- Никитенко А.И., Никитенко В.Г., Желаннов А.М., Пузанков А.А., Дрокин А.С., Семенов В.В., Руин В.А. “Видеоторакоскопическая тимэктомия в лечении миастении”, Эндоскопическая хирургия, 2001, N2, стр. 30-32.
- Лайсек Б., Барчи Д. “Миастения”, 1990, Медицина, Перевод с английского.
Резюме
к статье В.Д. Стоногина “Показания к операции тимэктомии при миастении. Операционные доступы"
В работе все показания к операции при миастении делятся на абсолютные – опухоли, прогрессирующая тяжелая генерализованная, скелетно-мышечная и глоточно-лицевая формы миастении и относительные – легкая форма миастении, длительность заболевания более 5 лет. Дается краткий анализ операционным доступам: шейному, торакотомному, трансстернальному, видеотораскопическому. Предпочтение отдается трансстернальному.